
Über Dr. Roland Glauser
Dr. Roland Glauser schloss sein Studium an der Universität Zürich ab, wo er auch Assistenzprofessor an der Abteilung für festsitzende Prothetik und Dentalmaterialien wurde. Er ist u.a. aktives Mitglied der AO und der EAO. In seiner Forschung konzentriert er sich auf die Gewebeintegration von Zahnimplantaten und verkürzte klinische Protokolle. Dr. Glauser leitet eine Privatpraxis in Zürich. Zusammen mit Dr. Peter Schüpbach hat er eine Tiermodellstudie veröffentlicht, in der er feststellte, dass Patent™ Implantate nach nur vier Wochen Einheilung einen BIC-Wert von über 70 % erreichen.Kontakt
Cosmodent–Zahnärzte am Bahnhofsplatz
Bahnhofplatz 9
8001 Zürich, Schweiz
+41 44 266 1111
Einleitung
Die Nachfrage nach Zirkonoxidimplantaten steigt aufgrund eines wachsenden Gesundheitsbewusstseins der Bevölkerung und in Anbetracht zunehmender Fälle von Materialunverträglichkeiten stetig. Zirkonoxidimplantate verursachen kaum Entzündungsreize des periimplantären Gewebes und sie bieten ein besonders hohes Maß an epithelialem Attachment. Auch lassen sich mit Zirkonoxidimplantaten dank ihrer weißen Farbe hochästhetische Versorgungen im Frontzahnbereich realisieren. Allerdings ist eine implantatgetragene Versorgung in der ästhetischen Zone angesichts eines möglicherweise atrophierten Alveolarkamms oder des begrenzten Platzangebots mit klinischen Herausforderungen verbunden. Vor diesem Hintergrund können durchmesserreduzierte Implantate indiziert sein. Im Folgenden schildert der Züricher Implantatspezialist und Wissenschaftler Dr. Roland Glauser einen Fall, bei dem die Unterkieferfront eines Patienten mit einem durchmesserreduzierten Zirkonoxidimplantat saniert wurde. Das Implantat war im Vorfeld individuell designt und somit bestmöglich auf die anatomischen Gegebenheiten des Patienten abgestimmt worden.
Ausgangssituation
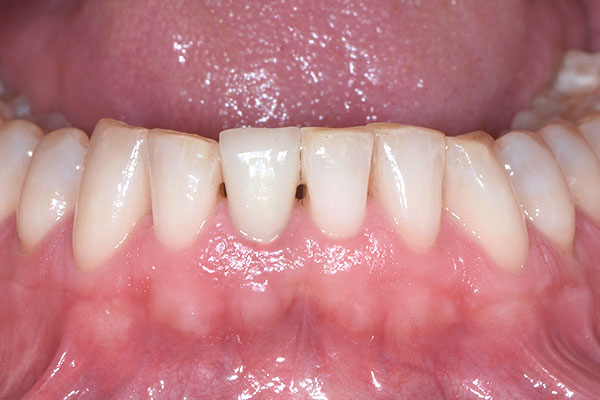
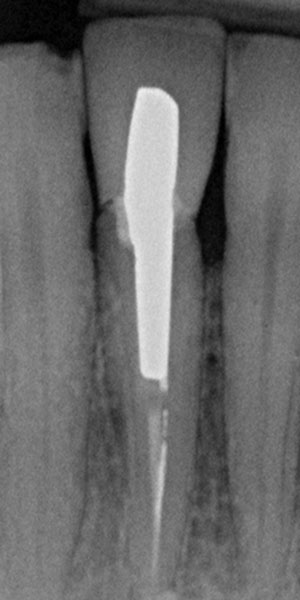
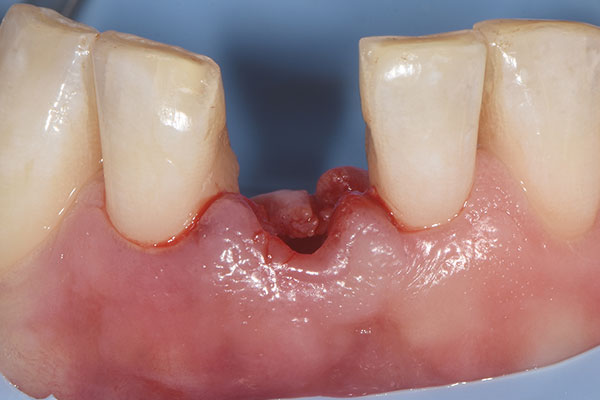
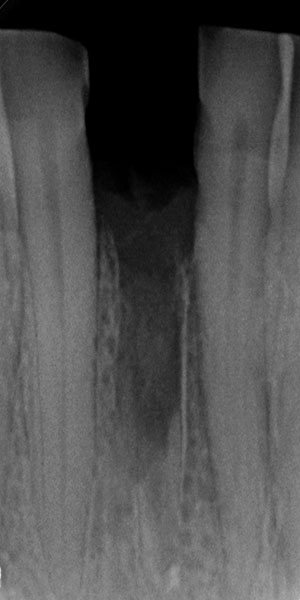
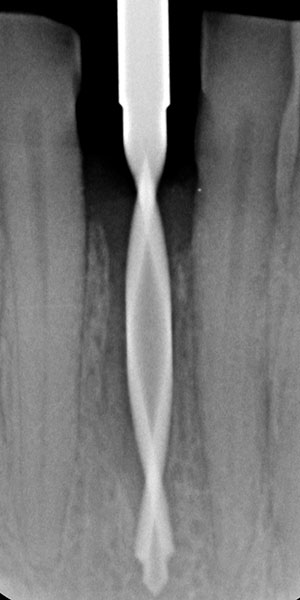
Der 45-jährige männliche Patient konsultierte die Zürcher Praxis des Autors nach Überweisung eines Privat-Zahnarztes. Er klagte über eine Stiftkrone in Regio #41, die sich gelöst hatte. Infolge eines Unfalls in seiner Jugend hatte er eine traumatische Fraktur seines linken unteren Schneidezahns erlitten. Infolgedessen war eine Wurzelbehandlung durchgeführt und der Zahn mit einem Stift und Gold-Aufbau sowie mit einer VMK-Krone versorgt worden (Abb. 1). Die Krone war 22 Jahre lang beschwerdefrei in situ gewesen. Nach Entfernung des gelockerten Stiftaufbaus wurde eine Längsfraktur im Wurzelbereich erkennbar. (Abb. 2). Der verbleibende Zahn war somit nicht erhaltungswürdig.
Behandlungsplanung
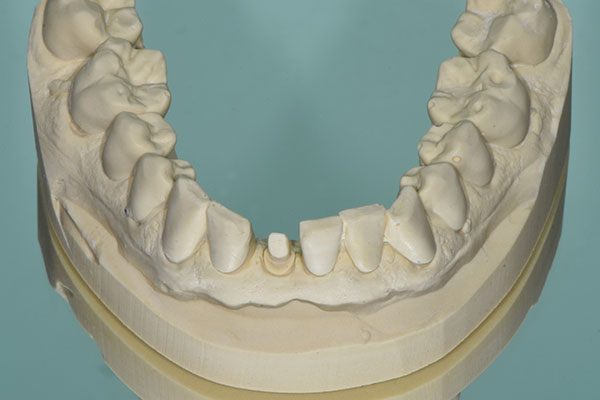
Der Behandlungsplan umfasste die Extraktion des verbleibenden Zahnes #41 und die Versorgung dieses Bereichs mit einem Sofortimplantat und einer provisorischen Krone zur Sofortfunktion. Vor dem Eingriff führte das Dentallabor eine Platzanalyse anhand eines Studienmodells durch. Zusätzlich wurde der zu extrahierende Zahn aus dem Gipsmodell herausgeschliffen und ein Implantatanalog an idealer Position platziert. Anschließend wurde der Glasfaserstift, der als Aufbau des verwendeten zweiteiligen Implantatsystems dient, auf dem Modell präpariert und es wurde ein Schalenprovisorium angefertigt (Abb. 3). Dieses hatte Flügel, die zur korrekten Positionierung auf die Nachbarzähne auflegt wurden.
Chirurgisches Vorgehen
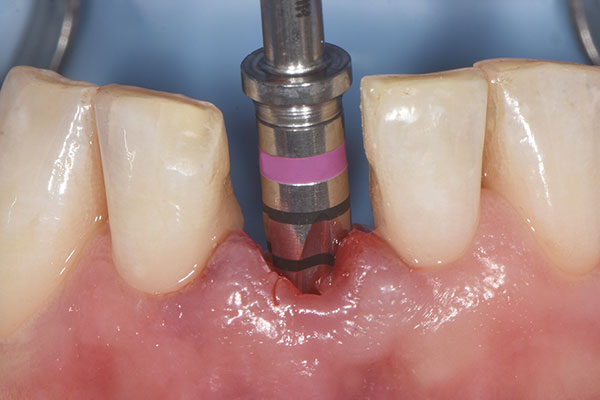
Nach lokaler Betäubung wurde zur Isolation und Kontrolle des operativen Feldes ein Kofferdam gelegt. Danach erfolgte die Wurzelextraktion (Abb. 4). Die Extraktionsalveole wurde hiernach sorgfältig kürettiert, um fibröses Gewebe vollständig zu entfernen. Die Osteotomie für das geplante Sofortimplantat wurde gemäß des Bohrprotokolls des Implantatherstellers präpariert (Abb. 5). Ein individuell designtes zweiteiliges Zirkonoxidimplantat (Patent™ Dental Implant System, Zircon Medical Management) mit einem Durchmesser von 3,5 mm und einer Länge von 13 mm wurde mit einem finalen Drehmoment von 28 Ncm in das Implantatbett eingebracht (Abb. 6). Da eine ausreichend hohe Primärstabilität erzielt wurde, konnte mit der provisorischen Versorgung zur Sofortfunktion fortgefahren werden.
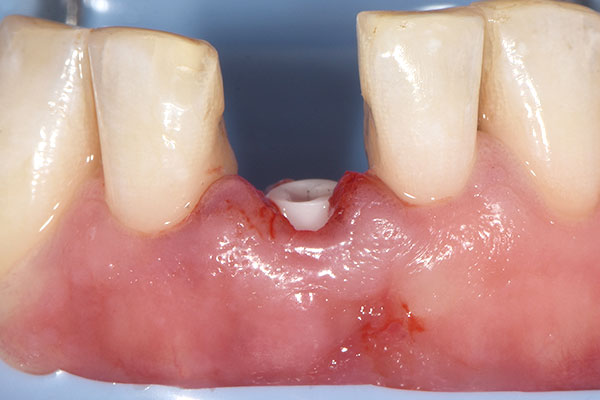

Provisorische Versorgung und Augmentation
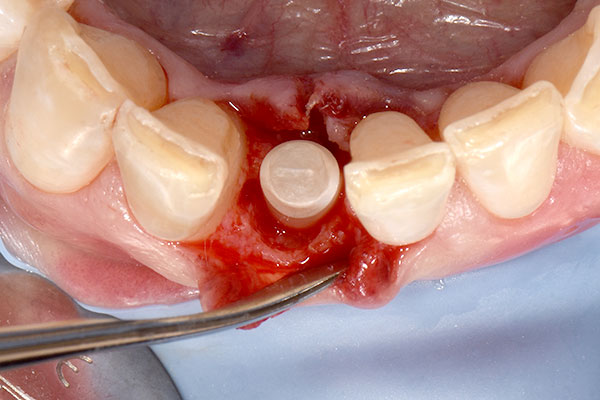
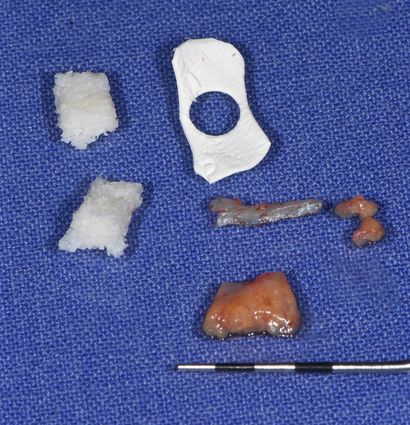
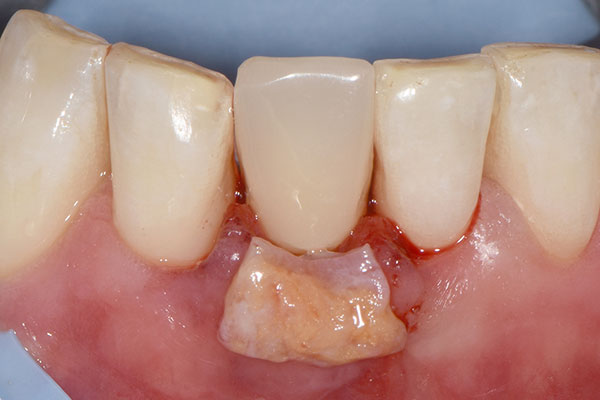
Unmittelbar nach Implantatinsertion wurde der im Vorfeld präparierte Glasfaserstift in die 3C-Plattform des Implantats eingesetzt und zementiert (RelyX™ Unicem, 3M™; Abb. 7). Anschließend wurde die Stelle zwischen Alveolenwand und Implantat im Rahmen eines GBR-Aufbaus mit Bio-Oss Collagen® und einer resorbierbaren Bio-Gide® Membran (Geistlich Pharma AG) aufgefüllt (Abb. 8 & 9). In die Membran wurde ein zirkuläres Loch für das Implantat ausgestanzt und über die transplantierte Stelle platziert. Anschließend wurde der Glasfaserstift mit Vaselineöl isoliert und das Provisorium mit fließfähigem Komposit unterfüttert (Abb. 10). Hiernach wurden die Flügel des Provisoriums abgetrennt und die polierte Krone wurde mit einem temporären Zement (Temp-Bond™, Kerr Dental) auf dem Stift zementiert. Durch eine linguale Auslassbohrung konnte der überschüssige Zement abgelassen und entfernt werden. Ein Bindegewebstransplantat wurde labial eingebracht, um das Weichgewebe aufzufüllen und dessen Volumen zu erhöhen (Abb. 11). Anschließend erfolgte das Vernähen der transplantierten Stelle (Abb. 12).
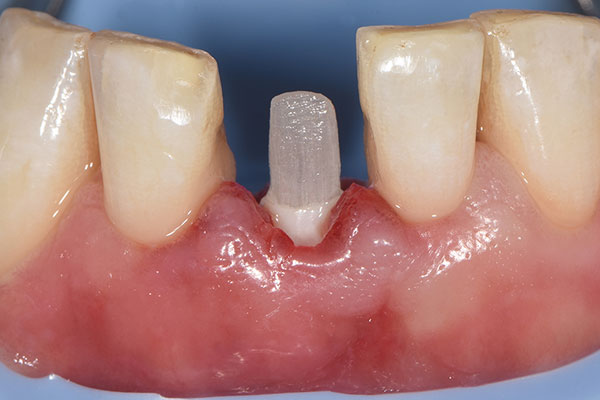
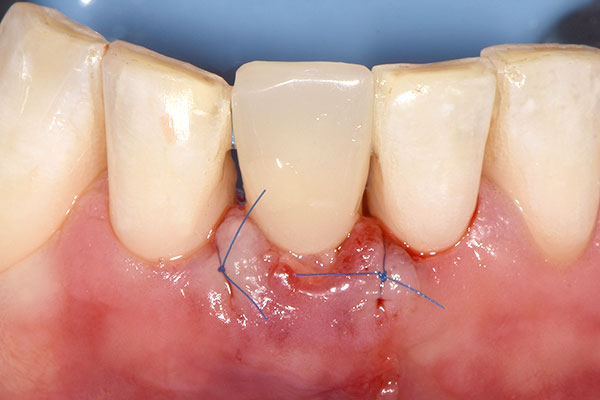
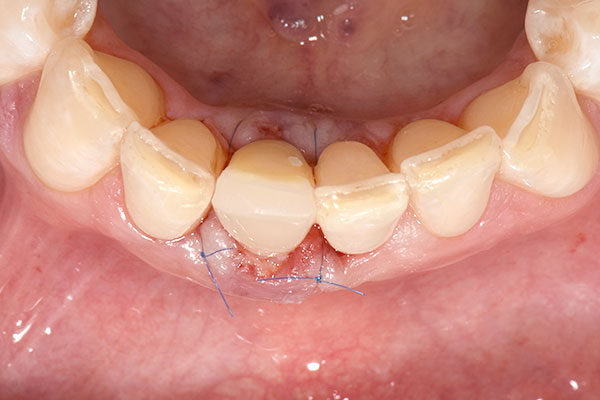
Einheilung und definitive Prothetik
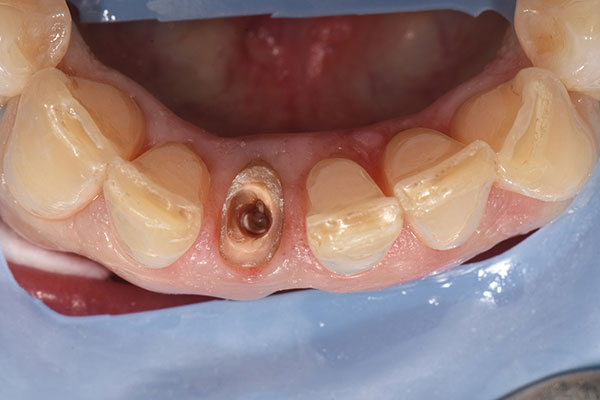
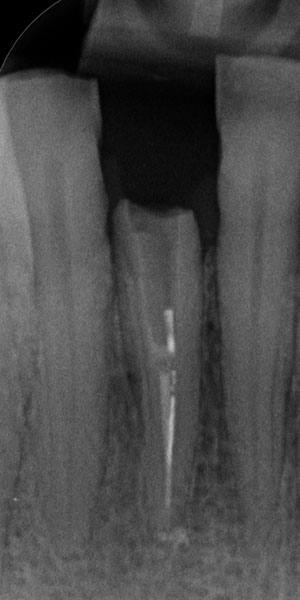
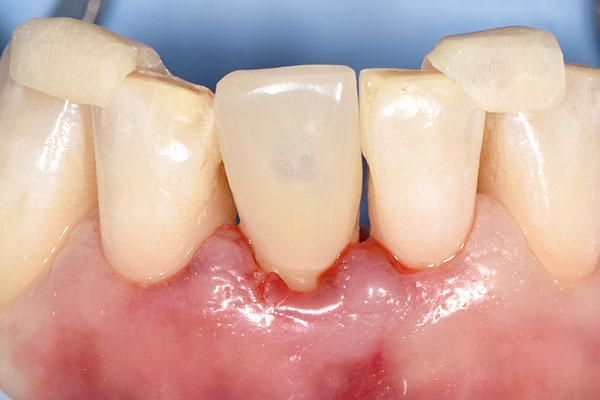
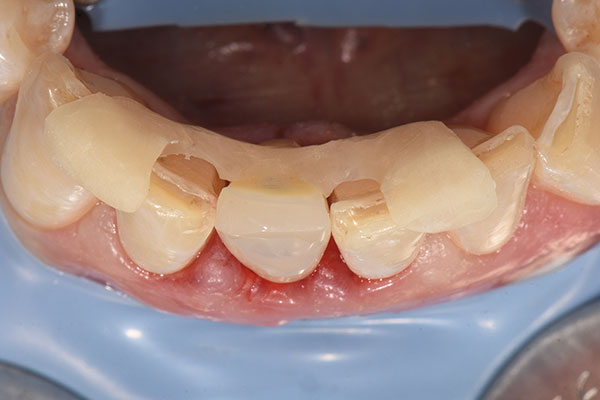
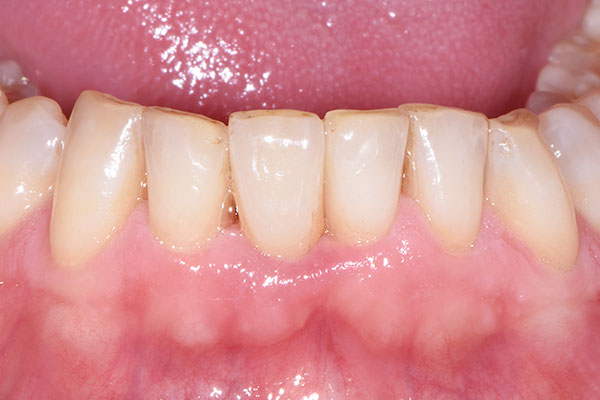
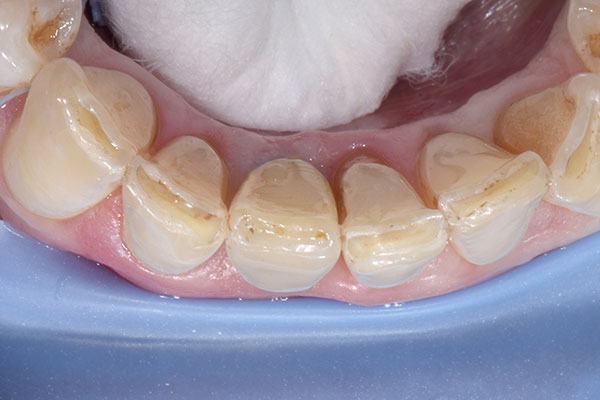
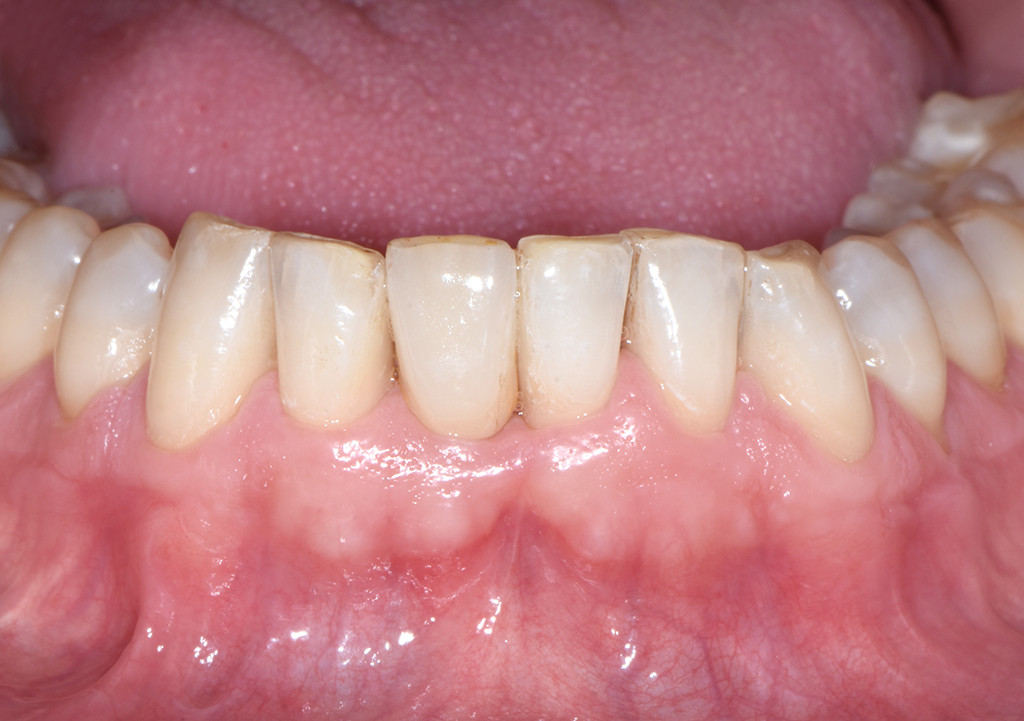
Bei der dreiwöchigen Nachsorgeuntersuchung wurde der Verlauf der Einheilung als unauffällig beurteilt (Abb. 13). Bei der Nachsorge nach neun Monaten (Abb. 14) wurde ein konventioneller Abdruck des gesamten Kieferbogens genommen, der als Grundlage für die Herstellung des Modells und des definitiven Zahnersatzes durch das Dentallabor diente (Abb. 15 & 16). Im Rahmen der Nachuntersuchung nach zehn Monaten erfolgte die finale prothetische Versorgung (Abb. 17). Zwölf Monate nach Implantation zeigte sich ein hochästhetisch Endresultat mit gesunden und stabilen periimplantären Weichgewebsverhältnissen (Abb. 18).

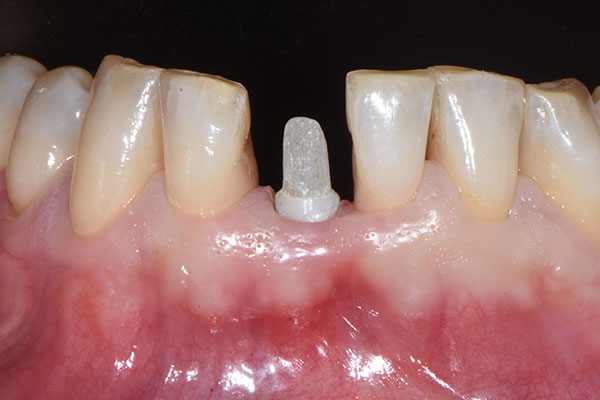
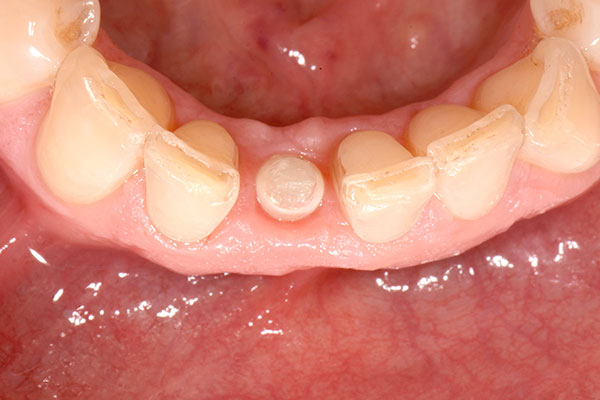

Diskussion
Die Versorgung der unteren Schneidezähne geht aufgrund des dortigen limitierten Platzangebots mit chirurgischen und prothetischen Herausforderung einher. Für den Erfolg der Versorgung ist es entscheidend, die Behandlungsplanung mit Blick auf das finale prothetische Ergebnis durchzuführen. Das hier beschriebene Verfahren erlaubt einen geführten Ansatz auf der Grundlage der Kronenposition. Chirurgisch gesehen erfordert die Sofortversorgung eine leicht linguale Positionierung des Implantats, um ausreichend Platz zwischen Implantat und bukkaler Lamelle sicherzustellen. In diesen wurde im Rahmen des GBR-Verfahrens Knochenersatzmaterial eingebracht, um die bukkale Lamelle zu stützen und ihr Volumen zu erhalten. Im Zervikalbereich der Krone wurde zur weiteren Verbesserung der Ästhetik und des Weichgewebevolumens ein Bindegewebstransplantat eingebracht. Da es sich bei dem verwendeten Implantat um ein Tissue-Level-Implantat handelt, das äquigingival gesetzt wird, ist dessen Kronenrand während der gesamten prothetischen Versorgung gut einsehbar und leicht zugänglich. Zudem ermöglicht die Auslassbohrung des Provisoriums, dass überschüssiger Zement nach lingual abfließen kann und nicht in den Sulkus gedrückt wird. Somit ist das Risiko einer Zementitis durch subgingivale Zementanteile praktisch ausgeschlossen.
Fazit
Mit dem hier verwendeten durchmesserreduzierten Zirkonoxidimplantat lassen sich erfolgreiche implantatgetragene Versorgungen in der ästhetischen Zone realisieren. Ein Jahr postoperativ zeigt sich dank der vorteilhaften Weichgewebsintegration des Implantats ein funktionelles und hochästhetisch Ergebnis mit einer sichtbaren Zunahme an keratinisierter Gingiva. Auch war für den Versorgungserfolg entscheidend, dass der Autor mithilfe der Design-Software des Herstellers das Implantat im Vorfeld selbst individuell designen und es so auf die einzigartigen anatomischen Gegebenheiten des Patienten abstimmen konnte.





